主に心臓の病気を扱う科です。
高血圧症、狭心症・心筋梗塞、不整脈、心不全、心臓弁膜症、心筋症、末梢動脈疾患などがあります。
また動脈硬化の原因となる脂質異常症、糖尿病の管理も行います。
問診、聴診などの診察、採血、心電図、胸部レントゲン、心臓超音波検査、24時間携帯型(ホルター)、心電図検査、血圧脈波検査などの検査を行い診断します。
収縮期血圧(上の血圧)が140mmHg以上、あるいは拡張期血圧(下の血圧)が90mmHg以上、またはその両方を満たす状態が高血圧症です。
日本での高血圧患者さんの数は約4300万人と言われ、放置すると脳卒中、心疾患、慢性腎臓病などの重大な病気につながります。
適切にコントロールされている患者さんは約3割程度と言われています。
■原因
高血圧症の約90%が原因の特定できない本態性高血圧と言い、遺伝的素因、食塩の摂りすぎ、肥満、運動不足、ストレスなどが影響します。
残り10%は腎臓に由来するものや副腎(褐色細胞腫や原発性アルドステロン症など)や甲状腺など内分泌性疾患によるもので二次性高血圧と言います。
また痛み止めや漢方などの薬物や睡眠時無呼吸も高血圧の原因となることがあります。
■治療
基本は食事・運動療法による減塩、減量ですが、効果が少ない場合は薬物療法が必要になります。
メタボリックシンドローム(肥満、高血圧症、糖尿病、脂質異常症)やすでに臓器障害(脳梗塞・脳出血の既往、狭心症・心筋梗塞の既往、心肥大、蛋白尿・慢性腎臓病、大動脈疾患、末梢動脈疾患、高血圧性網膜症など)がある場合は早めの内服治療が必要になります。
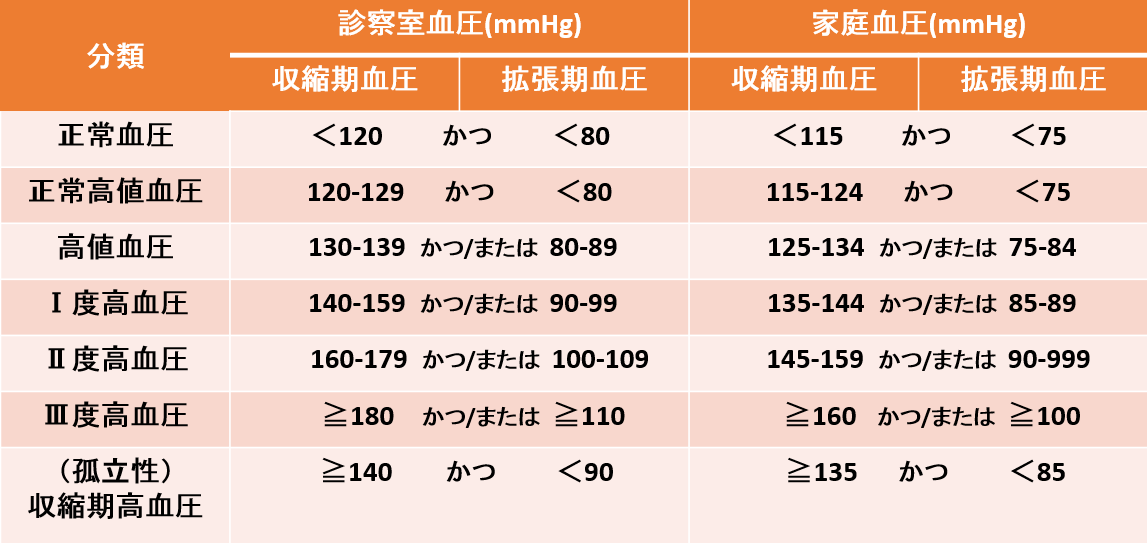 高血圧治療ガイドライン2019/高血圧分類
高血圧治療ガイドライン2019/高血圧分類
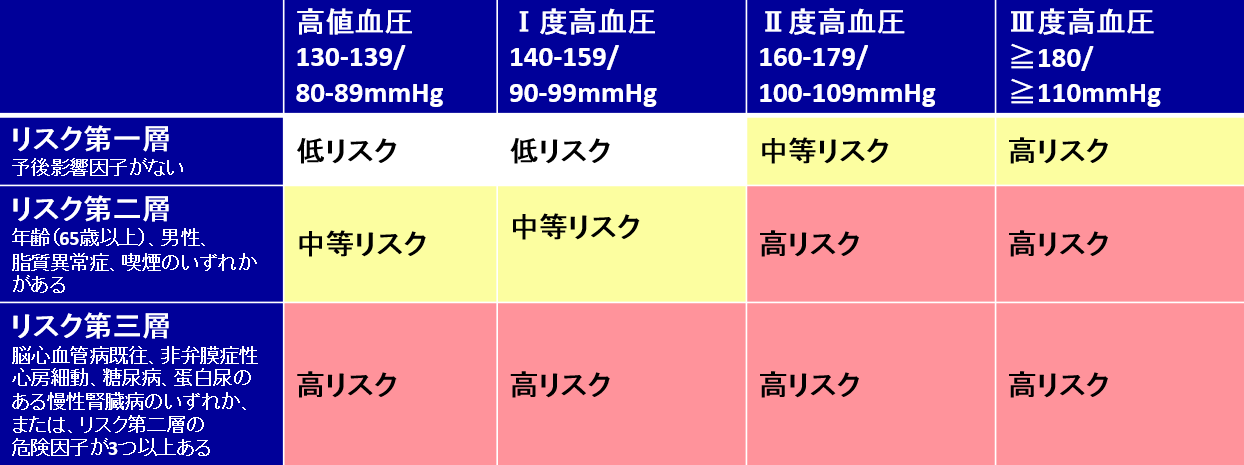 高血圧治療ガイドライン2019/脳心血管病リスクの層別化
高血圧治療ガイドライン2019/脳心血管病リスクの層別化
 降圧目標
降圧目標
心臓の栄養血管である冠動脈に動脈硬化が生じることで血管は細くなり血液の流れが悪くなり、心臓の筋肉である心筋は栄養不足に陥ります。
歩行や階段昇降などの運動中に胸痛、胸部圧迫感などの症状が出現するようになります。
これを狭心症と言います。
完全に血管が詰まり、心筋への栄養が完全に遮断された状態が心筋梗塞で、心不全や不整脈を合併し、最悪の場合、突然死を招きます。
■原因
原因は動脈硬化ですが、高血圧症、脂質異常症、糖尿病、肥満、喫煙などがそのリスク因子となります。
■治療
薬物療法、カテーテル治療(ステントなど)、心臓バイパス手術などがあります。
高血圧症、糖尿病、脂質異常症、肥満、喫煙などが動脈硬化のリスクになりますので、その予防、治療が重要です。
また動脈硬化とは関係のない狭心症もあります。
これは冠動脈が痙攣することで血液の流れが悪くなり、胸痛や胸部圧迫感などの症状を生じるもので、冠攣縮性狭心症と言います。
早朝や夜間に起こりやすく、喫煙者に多い傾向があります。
薬物療法が有効です。
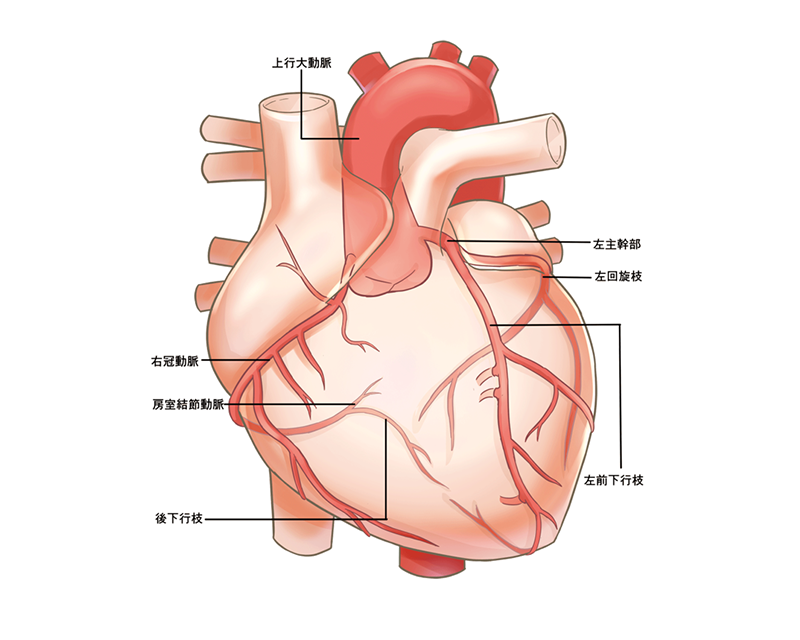 冠動脈
冠動脈
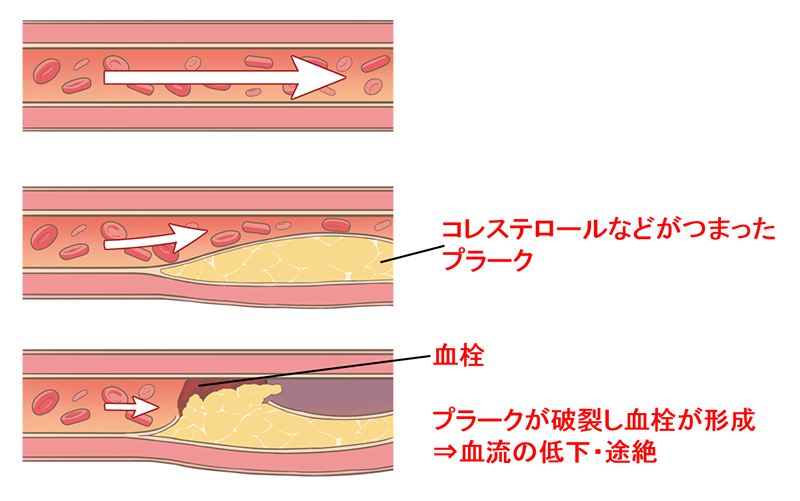 冠動脈狭窄・閉塞
冠動脈狭窄・閉塞
心臓は4つの部屋(右心房、左心房、右心室、左心室)から構成される全身の血液循環の要となるポンプです。
正常なポンプ機能を果たすためには規則的なリズムで心臓が収縮、拡張する(縮んだり、伸びたりする)必要があります。
正常な収縮、拡張を行うために心臓内では命令としての電気刺激(興奮)が発生しています。
電気刺激の発生や伝わり方の異常により規則的なリズムが乱れる状態が不整脈です。
脈(心拍数)が遅い、速い、また乱れるがこれに当たります。
極端に脈が遅い場合(心拍数が1分間に50回以下)を徐脈、極端に速い場合(安静時心拍数が1分間に100回以上)を頻脈と言います。
不整脈の中にはたくさんの種類があり、健康な人にも認められ心配のないものから命に関わる重篤なものまで様々です。
■原因
原因が分からないことが多いですが、狭心症・心筋梗塞、心臓弁膜症、心筋症、心不全、高血圧症などが原因、誘因となることがあります。
心臓のポンプ機能(心機能)が悪くなければなるほど発生しやすい傾向にあります。
また甲状腺ホルモンの分泌異常も原因になることがあります。
アルコールやカフェインなどの刺激物の過剰摂取、睡眠不足、精神的ストレス、薬物なども原因・誘因になります。
睡眠時無呼吸症候群との関連も言われています。
症状は脈がとぶ、動悸、息切れ、めまい、ふらつき、失神などがありますが、無症状のこともあります。
■治療
不整脈の頻度が少なく、症状がなく、また心機能が問題なく、明らかな原因のない場合は経過観察となります。
治療をする場合は、薬物療法、ペースメーカー治療、電気ショック、植込み型除細動器(ICD)植込み、カテーテルアブレーション治療をなどがあります。
 心臓の電気刺激は、まず右心房の少し外にある洞結節から発し
心臓の電気刺激は、まず右心房の少し外にある洞結節から発し心臓は収縮、拡張を繰り返すことで、血液を全身へ送り出し、また全身をめぐってきた血液を受け入れるポンプですが、右心房、右心室、左心房、左心室の4つの部屋からできています。
血液はこれらの部屋を順番に流れていきます。
全身をめぐってきた血液(静脈血)は右心房⇒右心室⇒肺動脈と流れ肺へ送り込まれます。
そこで十分な酸素を受け取った血液(動脈血)は、肺静脈⇒左心房⇒左心室⇒大動脈⇒全身へ流れていきます。
心臓内の血液の流れは一方通行であり、そのために心臓内の各部屋の間には弁があります。
これらの弁は心臓の収縮、拡張に従い開いたり、閉じたりして血液を送り出し、かつ逆流しないように働いています。
弁は合計で4つあり、右心房と右心室の間に三尖弁、右心室と肺動脈の間に肺動脈弁、左心房と左心室の間に僧帽弁、左心室と大動脈の間に大動脈弁があります。
これらの弁が正常に働かなくなった状態が心臓弁膜症です。
弁の開きが悪くなり(出口が狭くなっている状態)、血液の流れが悪くなる狭窄症と弁の閉じ具合が不十分で血液が逆流する閉鎖不全症があります。
狭窄症と閉鎖不全症の両方が存在することもあり、また2つ以上の弁に弁膜症が生じることもあります。
無症状ですが健診などで心雑音を指摘され初めて心臓弁膜症が分かる場合や動悸、息切れ、呼吸困難、むくみなどの症状から精査を行い、診断される場合があります。
■原因
先天性と後天性(リウマチ熱、動脈硬化、心筋梗塞など)があります。
以前はリウマチ熱の後遺症としての弁膜症が多かったですが、現在は抗生物質の普及により迅速な治療が可能となりリウマチ熱を原因とする弁膜症は減少しています。
一方、加齢により大動脈弁が硬くなり(動脈硬化に似た変化)、十分に弁が開かなくなる大動脈弁狭窄症が増えています。
問題になる弁膜症は心臓の左側の部屋にある僧帽弁と大動脈弁です。
心臓の機能が低下することで心不全や不整脈が発生しやすくなります。
特に僧帽弁の弁膜症の場合には心房細動が合併することがあります。
■治療
心臓の負担をとるような薬物療法と手術治療(弁形成術、弁置換術や近年はカテーテルによる治療)があります。
弁膜症はいずれ進行していく疾患です。
そのスピードには個人差があり、症状や心不全徴候がなくても定期的な心臓超音波検査での評価が必要です。
また、弁膜症のある方は感染性心内膜炎の予防が必要です。
これは何らかの原因で細菌やウイルスなどの病原体が体内へ侵入し弁膜症のある弁に感染し、弁を破壊したり塞栓症を引き起こします。
何らかの原因として、歯科治療、外傷、上気道炎などがあります。
歯科治療(特に抜歯)を行う時は事前に弁膜症であることを告げ、抗生剤の予防投与を受けて下さい。
また原因不明の発熱が続く場合には感染性心内膜炎の鑑別が必要です。
感染性心内膜炎になったら、緊急手術が必要になることもありますので予防が重要です。
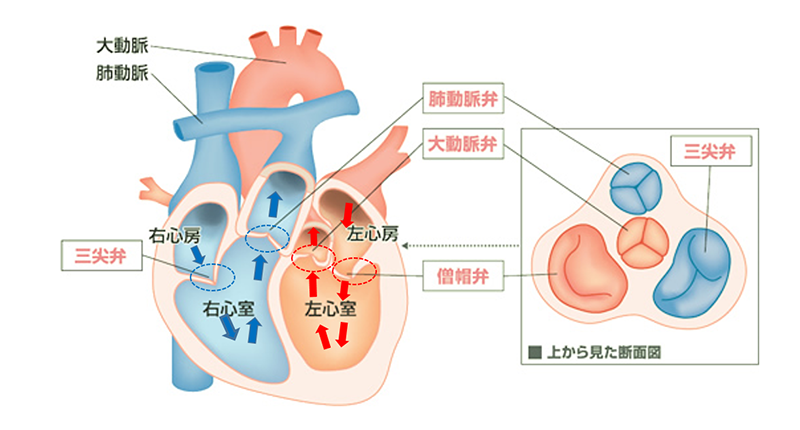 心臓弁
心臓弁
心臓は全身の血液循環に不可欠な臓器で、心臓の筋肉、つまり心筋が収縮する(縮む)ことで全身に血液を送り出し、拡張する(伸びる)ことで戻ってきた血液を受け入れています。
心臓はこの収縮、拡張を繰り返しているポンプです。
この心筋の働きが障害された病気が心筋症です。
■原因
一般的には原因の分からない特発性心筋症のことを心筋症と言います。
近年、遺伝子の異常、免疫異常、ウイルス感染、環境要因が関わっていることが分かってきました。
特発性心筋症の代表は肥大型心筋症と拡張型心筋症です。
肥大型心筋症は心筋が異常に厚くなる(肥大する)心筋症ですが、症状がなく健診の心電図異常から精査し初めて診断されることがあります。
一般的には予後良好ですが致死的不整脈を合併することもあり注意が必要です。
拡張型心筋症は心臓全体が拡大し心筋も薄くなり、心筋の収縮力が保てなくなります。
そうなると、必要なだけの血液を全身に送り出せず、また心臓に血液が戻りきれず肺や末梢(手足など)に血液がうっ滞(むくみ)する心不全を引き起こします。
致死性不整脈も合併しやすいです。
症状は息切れ、呼吸困難、むくみ、動悸など心不全や不整脈によるものです。
■治療
特発性心筋症に対する根本的な治療はありません。
病状の進行を抑制する目的や心不全、不整脈に対し薬物療法が行われます。
薬物療法の効果が乏しく心不全を繰り返す場合はペースメーカーの機能を用い心臓の収縮を補助する心臓再同期療法や心臓移植も考慮する必要があります。
また、致死的な心室性不整脈を認める場合は薬物療法だけでは突然死の予防はできず、植込み型除細動器の適応になります。
狭心症や心筋梗塞などによる虚血性心筋症、弁膜症性心筋症、高血圧性心筋症、アルコール性心筋症、頻脈依存性心筋症などは原因の分かるもので二次性心筋症と言います。
これらは原因疾患に対する治療が必要です。
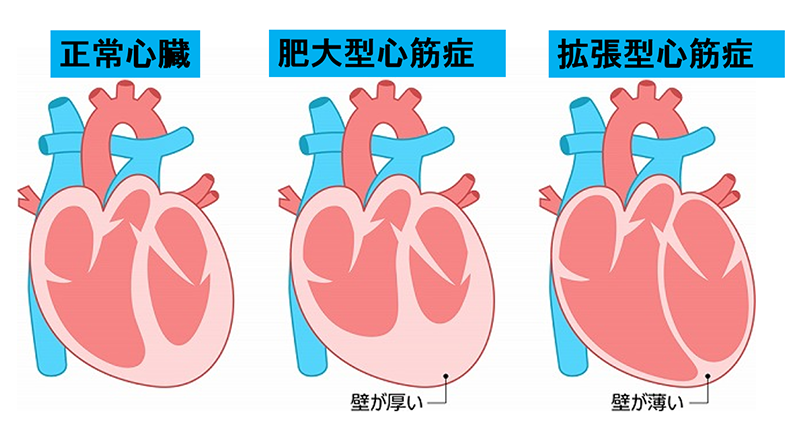 心筋症
心筋症
心臓は全身の血液循環を担う重要なポンプですが、このポンプの働きが落ちると、心臓が送り出す血液の量が減少します。
その程度が少なくなりすぎると命に関わります。
心不全は病名ではなく、原因によらず、心臓のポンプ機能に破綻を来たし、息切れ、呼吸困難、むくみなどの症状を引き起こした状態です。
■原因
狭心症・心筋梗塞、不整脈、心臓弁膜症、高血圧症、心筋症、心筋炎、貧血、アルコールの大量摂取、薬物などがあります。
■治療
原疾患によって異なりますが、まず心臓の負担を軽減するための薬物療法(降圧剤、利尿剤、強心剤、酸素投与など)を行います。
 心不全
心不全
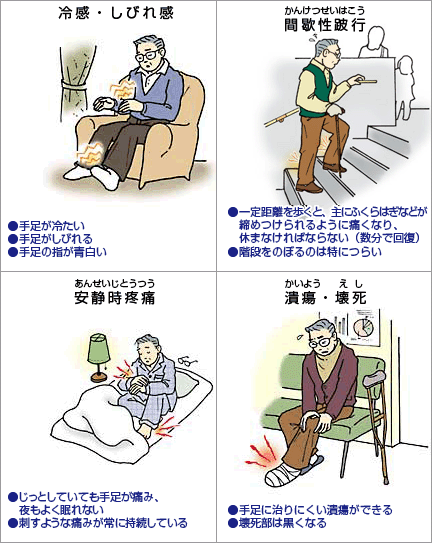
動脈硬化により下肢の動脈が狭くなったり、詰まったりすることで、
●下肢が冷たく感じる
●歩くとふくらはぎがだるくなり痛くなるが、しばらく休むと再び歩けるようになる(間欠性跛行)
●傷の治りが悪い
などの症状がみられます。
また血流が悪くなると蒼白、チアノーゼなど皮膚の色調の変化を認めます。
■診断
診察では足の付け根から足先までの動脈拍動の触知を確認します。
検査ではABI(足関節上腕血圧比)とPWV(脈波伝播速度)を行い、程度評価を行います。
必要に応じて造影剤を使用した動脈造影検査、CT検査、MRI検査などを行い、動脈病変部位を評価します。
■治療
運動療法、薬物療法、カテーテルによる血管内治療、外科的にバイパス手術などがあります。

血液中には、コレステロール、中性脂肪、リン脂質、遊離脂肪酸などの脂質があります。
コレステロールは細胞膜、ホルモン、消化吸収に必要な胆汁酸の材料になります。
コレステロールは悪玉(LDL)コレステロールと善玉(HDL)コレステロールがあります。
悪玉(LDL)コレステロールは、血液中でコレステロールを肝臓から全身へ運びますが、多すぎると血管壁内へ入り込み動脈硬化を引き起こす原因となります。
善玉(HDL)コレステロールは、その逆に血管壁の余ったコレステロールを肝臓へ持ち帰り、動脈硬化を進行させないように働いています。
また中性脂肪は、エネルギー源となるほか、保温や外部からの衝撃を和らげたり、内臓を固定したり、体内で重要な働きをしています。
しかし、過剰になると肥満や脂肪肝をきたし動脈硬化を引き起こす原因となります。
脂質異常症のタイプには、高LDLコレステロール血症、高中性脂肪血症、低HDLコレステロール血症があります。
いずれも動脈硬化の促進因子ですが、より問題となるのは高LDLコレステロール血症です。
脂質異常症になっても症状はありませんが、狭心症、心筋梗塞、脳梗塞、末梢動脈疾患を引き起こし、それらの症状が出て、初めて事の重大性に気付くことも少なくありません。
脂質異常症の治療は、将来的な動脈硬化の進展の予防、再発予防のためです。
■原因
食べ過ぎ、飲みすぎ、運動不足など生活習慣の乱れによって脂質異常症になります。
これらとは関係のない、遺伝的なもの(家族性高コレステロール血症)、続発性(甲状腺機能低下症、副腎皮質ホルモン異常、糖尿病、腎臓病、肝臓病など)、薬剤性(副腎皮質ホルモン治療、経口避妊薬など)も脂質異常症の原因となります。
また女性は更年期を境に脂質異常症になることも多いです。
■治療
基本は食事療法、運動療法です。
食事療法は、食べ過ぎ、飲みすぎに注意し、常に腹八分の食事を意識することです。
脂肪分を控え、食物繊維(脂肪分の吸収を妨げ、コレステロールの排泄を促す)、青魚・大豆製品(脂質を下げ、動脈硬化を予防する成分を含む)を多く摂るようにしましょう。
「洋食」よりは「和食」を意識しましょう。
運動により中性脂肪が低下し、善玉(HDL)コレステロールが上昇します。
また運動により血圧・血糖コントロールがよくなる、さ らに、うつ病の予防、がん予防、動脈硬化の予防などの効果も期待できます。
逆に、運動不足で体力、とくに持久力が低下している人ほど、動脈硬化が進みやすく、がんを含めあらゆる死亡率が高いことも分かっています。
食事療法と合わせ、脂質異常症治療の基本となりますので継続して行うことが肝心です。
最適な運動は1日30分程度の有酸素運動を、毎日行うのが理想的です。
少しきついけど続けられる程度の強度で行って下さい。
食事療法、運動療法でも十分な効果が得られない場合は、薬物療法(内服、注射)が必要になります。
脂質異常症の治療目標値は、一人ひとり違います。
心筋梗塞や狭心症をすでに発症し治療中の方、糖尿病、高血圧、喫煙などの他の動脈硬化のリスク因子がある方は、より低い悪玉(LDL)コレステロールを目指す必要があります。
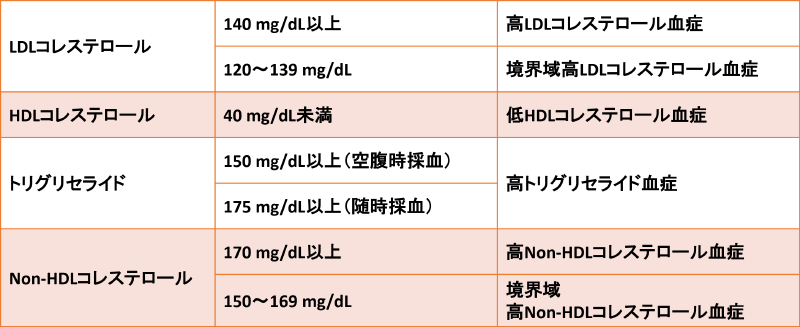 脂質異常症診断基準/動脈硬化性疾患予防ガイドライン2022年版
脂質異常症診断基準/動脈硬化性疾患予防ガイドライン2022年版
 リスク区分別脂質管理目標値/動脈硬化性疾患予防ガイドライン2022年版
リスク区分別脂質管理目標値/動脈硬化性疾患予防ガイドライン2022年版
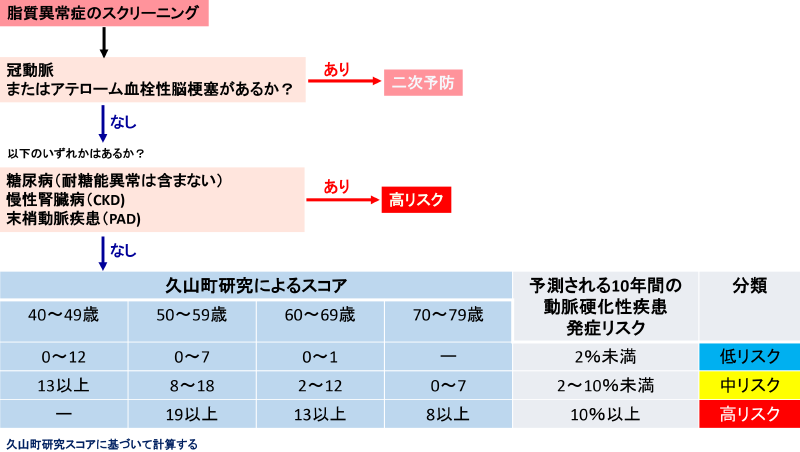 動脈硬化性疾患予防から見た脂質管理目標値設定のためのフローチャート/動脈硬化性疾患予防ガイドライン2022年版
動脈硬化性疾患予防から見た脂質管理目標値設定のためのフローチャート/動脈硬化性疾患予防ガイドライン2022年版
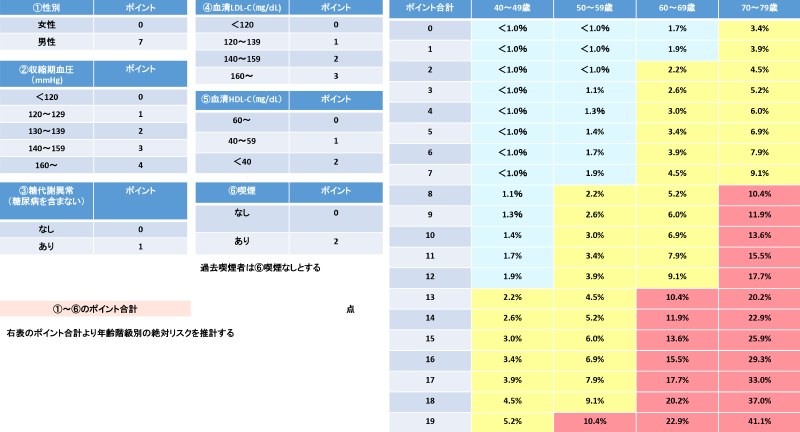 久山町スコアによる動脈硬化性疾患発症予測モデル/動脈硬化性疾患予防ガイドライン2022年版
久山町スコアによる動脈硬化性疾患発症予測モデル/動脈硬化性疾患予防ガイドライン2022年版
膵臓から分泌されるインスリンというホルモンが十分に働かず、血液中のブドウ糖(血糖)が慢性的に上昇する病気です。
長い間、血糖値の高い状態が続くと全身の血管が障害され、脳梗塞、狭心症・心筋梗塞、末梢動脈疾患(足が壊死し切断)などの大血管症や網膜症(最悪、失明)、腎症(増悪すると人工透析)、神経障害などの細小血管症を起こすようになります。
現在、人口透析を受けている方の原因として糖尿病腎症が最多です。
また神経障害とは、①感覚神経障害による手足のしびれ・冷感、手足の感覚鈍麻(画びょうを踏んでも気づかない)、胸痛を感じない無痛性心筋梗塞、②自律神経障害による下痢・便秘、起立性低血圧症、排尿障害、発汗障害、③運動神経障害による筋力低下・筋肉萎縮 などです。
また著明に血糖が上昇すると昏睡などの意識障害も生じます。
このように糖尿病は全身疾患です。
現在、日本には、糖尿病、糖尿病予備軍を合わせ、約2000万人存在すると言われており、さらに増加傾向です。
■原因
膵臓の機能障害により、インスリンを十分に作れなくなり血糖が上がってしまう状態(インスリン分泌低下)とインスリンは十分に作られているが、効果を発揮できない状態(インスリン抵抗性)があります。
■種類
①Ⅰ型糖尿病:インスリンを作る膵臓のβ細胞が壊れインスリンが膵臓からほとんど出なくなり、血糖値が上がります。
急激に発症し、若年、やせ型に多く、インスリンの注射が必要です。
原因はよく分かっていませんが、自己免疫の関与が考えられています。
②Ⅱ型糖尿病:食べ過ぎ・運動不足などの生活習慣の乱れや遺伝的な影響により、インスリン量が少なかったり(インスリン分泌低下)、インスリンが十分に働かなくなり(インスリン抵抗性)、血糖値が上がります。
中高年、肥満の方に多いです。
治療は食事療法・運動療法、内服、インスリン注射などです。
③その他:遺伝、感染症、薬剤性、妊娠糖尿病、肝疾患、内分泌疾患など
■症状
喉が渇く、水分をよく飲む、尿の回数が多い、体重が減る、だるい、疲れが取れない、手足のしびれなどです。
■診断
空腹時血糖が126㎎/dl以上、HbA1cが6.5%以上で糖尿病を疑います。
診断の手順は下図を参照して下さい。
HbA1cは、過去1、2か月前の血糖値を反映し、当日の食事や運動など短期間の血糖値の影響を受けません。
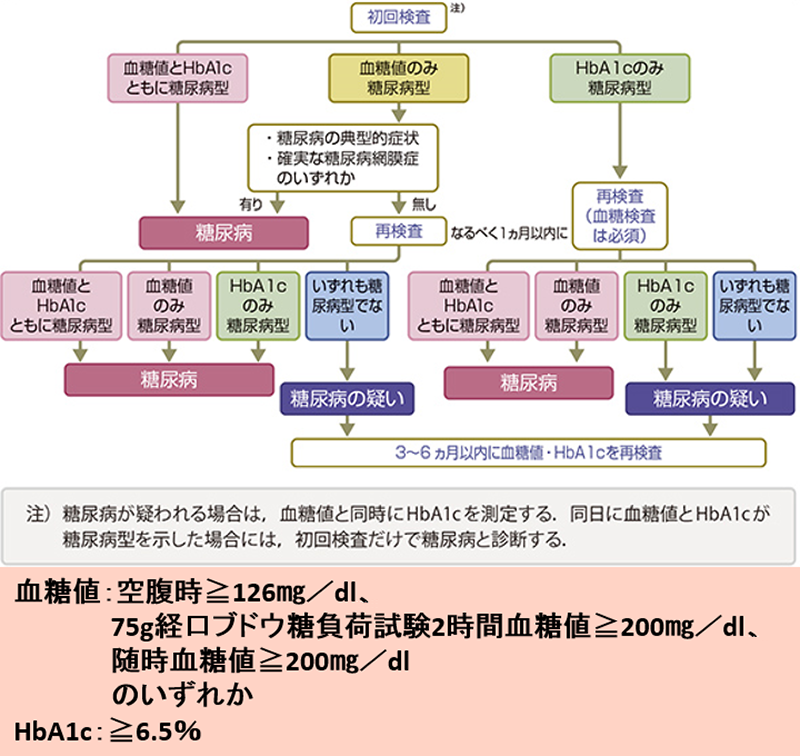 糖尿病の診断
糖尿病の診断
■治療
①食事・運動療法(これは不可欠です)、②内服療法、③インスリン注射です。
内服薬には、インスリンの分泌を良くするもの・効きを良くするもの、食事で摂った糖の分解・吸収を遅らせるもの、糖の尿への排泄を促すものがあります。
注射に は、インスリンの分泌を促す注射や、インスリンそのものを外から補う注射があります。
■その他
糖尿病になると白血球や免疫に関わる細胞の機能が低下し感染症になりやすく治りにくくなります。
認知症、うつ病、骨粗鬆症との関連も分かっています。
また糖尿病の方はがんのリスクが20%高く、日本では大腸がん、肝臓がん、膵臓がんのリスクが高いとされています。
 血糖コントロール目標
血糖コントロール目標
 高齢者の血糖コントロール目標
高齢者の血糖コントロール目標
 一日に必要なエネルギー量
一日に必要なエネルギー量